1. Острая ревматическая лихорадка. ХРБС
Острая ревматическая лихорадка (ОРЛ) — постинфекционное осложнение А-стрептококкового тонзиллита (ангины) или фарингита в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией в сердечно-сосудистой системе (ревмокардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающееся у предрасположенных лиц (главным образом, молодого возраста, от 7-15 лет) в связи с аутоиммунным ответом организма на антиген стрептококка и перекрѐстной реактивностью со схожими аутоантигенами поражаемых тканей человека (феномен молекулярной мимикрии)
Хроническая ревматическая болезнь сердца (ХРБС) - заболевание, характеризующееся поражением сердечных клапанов в виде поствоспалительного краевого фиброза клапанных створок или порока сердца (недостаточность и/или стеноз), сформировавшихся после перенесѐнной острой ревматической лихорадки.
Патогенез
Бета-гемолитический стрептококк -> выработка антител -> антитела повреждают ткань клапанов сердца (перекрестная реакция), суставы
Классификация
Клинические формы:
- старая ревматическая лихорадка;
- повторная ревматическая лихорадка.
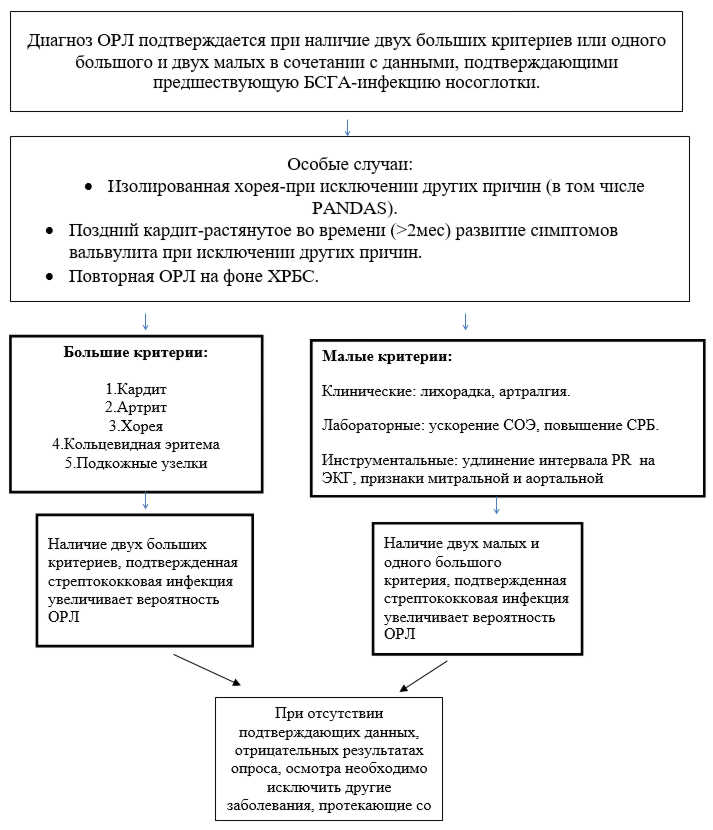
Особые случаи:
- Изолированная («чистая») хорея при отсутствии других причин;
- «Поздний» кардит — растянутое во времени (>2 мес) развитие клинических и инструментальных симптомов вальвулита (при отсутствии других причин);
- Повторная ОРЛ на фоне хронической ревматической болезни сердца (или без неѐ).
Этиология
Бета-гемолитический стрептококк
Диагностика
Для диагностики ОРЛ применяют критерии Киселя—Джонса, пересмотренные Американской кардиологической ассоциацией.
Большие критерии:
- Кардит;
- Полиартрит;
- Хорея;
- Кольцевидная эритема;
- Подкожные ревматические узелки.
Малые критерии:
- Клинические: артралгия, лихорадка;
- Лабораторные: увеличение СОЭ, повышение концентрации СРБ;
- Удлинение интервала Р—R на ЭКГ, признаки митральной и/или аортальной регургитации при эхокардиографии;
Данные, подтверждающие предшествовавшую БГСАБета-гемолитический стрептококк A-инфекцию:
- Положительная БГСА-культура, выделенная из зева, или положительный тест быстрого определения группового БГСА-Аг.
- Повышенные или повышающиеся титры противострептококковых Aт.
Наличие двух больших критериев или одного большого и двух малых критериев в сочетании с данными, подтверждающими предшествовавшую БГСА-инфекцию, свидетельствует о высокой вероятности ОРЛ.
Клиника
Жалобы:
- повышение температуры тела чаще до субфебрильных цифр;
- мигрирующие боли, симметричного характера в крупных суставах (чаще всего коленных);
- перикардиальные боли;
- одышка при обычной физической нагрузке;
- учащенное сердцебиение;
- утомляемость, общая слабость;
- признаки хореи (гиперкинезы - множественные насильственные движения мышц лица, туловища и конечностей, эмоциональная лабильность, изменение поведения)
Повторная атака (рецидив) ОРЛ провоцируется БГСА-инфекцией и проявляется преимущественно развитием кардита.
Анамнез: Дебют ОРЛ в среднем начинается через 2—4 недели после эпизода острой стрептококковой инфекции носоглотки. Внезапно повышается температура до фебрильных цифр, появляются симметричные мигрирующие боли в крупных суставах и признаки кардита (перикардиальные боли, одышка, сердцебиение и др.)
Кожный синдром:
- Кольцевидная эритема (бледно-розовые кольцевидные высыпания на туловище и проксимальных отделах конечностей, но не на лице; не сопровождающиеся зудом, не возвышающиеся над поверхностью кожи, не оставляющие после себя следов)
- Подкожные ревматические узелки (мелкие узелки, расположенные в местах прикрепления сухожилий в области коленных, локтевых суставов или затылочной кости)
Поражение суставов:
- преобладающая форма поражения в современных условиях — олигоартрит, реже — моноартрит.
Поражение сердца:
- Систолический шум, отражающий митральную регургитацию
- Мезодиастолический шум (низкочастотный), развивающийся при остром кардите с митральной регургитацией
- Протодиастолический шум, отражающий аортальную регургитацию,
- Изолированное поражение аортального клапана без шума митральной регургитации нехарактерно для ОРЛ.
- Исходом кардита является формирование РПС. Частота развития РПС после первой атаки ОРЛ у детей составляет 20 — 25%. Преобладают изолированные РПС, чаще — митральная недостаточность. Реже формируются недостаточность аортального клапана, митральный стеноз и митрально-аортальный порок. Примерно у 7—10% детей после перенесѐнного ревмокардита развивается пролапс митрального клапана.
- У подростков, перенесших первую атаку ОРЛ, пороки сердца диагностируются в 1/3 случаев. У взрослых пациентов данный показатель составляет 39-45% случаев. Максимальная частота формирования РПС (75%) наблюдается в течение 3 лет от начала болезни. Повторные атаки ОРЛ, как правило, усугубляют выраженность клапанной патологии сердца.
Поражение нервной системы:
- в 6-30% случаев выявляются признаки малой хореи (гиперкинезы, мышечная гипотония, статокоординационные нарушения, сосудистая дистония, психоэмоциональные нарушения). У 5— 7% больных хорея выступает единственным признаком ОРЛ. Хорее больше подвержены девочки 10-15 лет. Продолжительность хореи- 3-6 месяцев. Обычно хорея заканчивается выздоровлением.
Лабораторные
- общий анализ крови (ОАК): увеличение СОЭ, возможно лейкоцитоз со сдвигом лейкоформулы влево;
- биохимический анализ крови (АлТ, АсТ, общий белок и фракции, глюкоза, креатинин, мочевина, холестерин);
- коагулограмма;
- иммунологический анализ крови: С реактивный белок (СРБ) (положительный), Ревматоидный фактор (РФ) отрицательный, Антистрептолизин-О (АСЛ-О) повышенные или что важнее повышающиеся в динамике титры;
- бактериологическое исследование: мазок из зева на определение В-гемолитического стрептококка группы А (БСГА) - выявление в мазке из зева БГСА, может быть как при активной инфекции, так и при носительстве.
Инструментальные
- ЭКГ: уточнение характера нарушений сердечного ритма и проводимости (при сопутствующем миокардите);
- Рентгенография органов грудной клетки: с диагностической целью. (Возможны признаки ревматического пневмонита)
- ЭхоКГ: необходима для диагностики клапанной патологии сердца и выявления перикардита. При отсутствии вальвулита ревматическую природу миокардита или перикардита следует трактовать с большой осторожностью.
- рентгенография суставов для дифференциальной диагностики с другими артритами.
- компьютерная томография высокого разрешения при особых случаях, для выявления признаков ревматического пневмонита, тромбоэмболии в мелкие ветви легочной артерии.
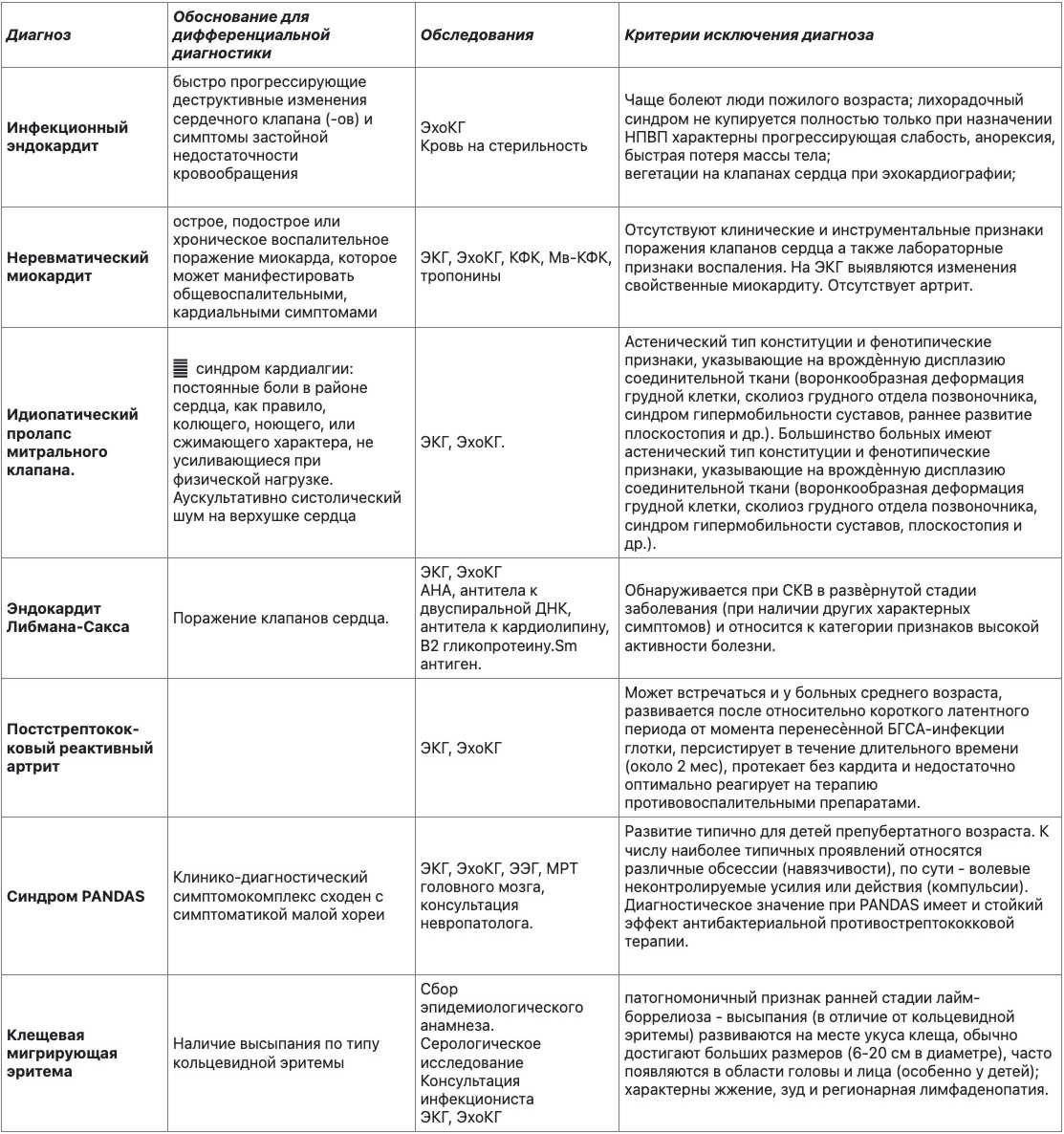
Диф диагноз
Лечение
Немедикаментозное
- Режим 2;
- Диета №10;
- Санация миндалин.
Медикаментозное
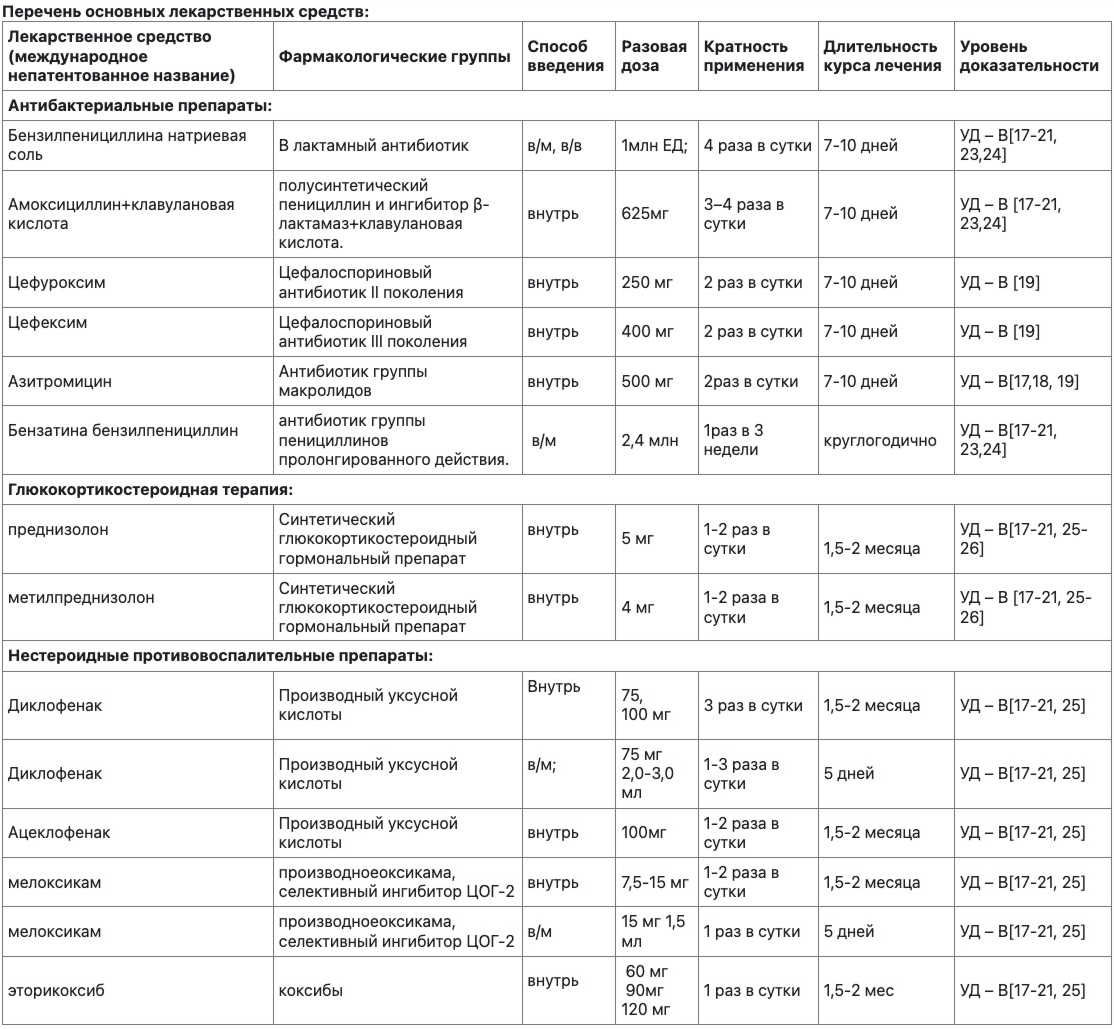
Лечение ОРЛ включает этиотропную антибактериальную терапию, противовоспалительную/патогенетическую терапию.
Цель этиотропной терапии - воздействие на стрептококковую инфекцию. Для этого применяются антибиотики с учетом чувствительности стрептококка.
Глюкокортикоиды применяют при ОРЛ, протекающей с выраженным кардитом и/или полисерозитами. Преднизолон назначают взрослым и подросткам в дозе 20 мг/сут, детям — 0,7—0,8 мг/кг в 1 приём утром после еды до достижения терапевтического эффекта (в среднем в течение 2 нед). Затем дозу постепенно снижают (на 2,5 мг каждые 5-7 дней) вплоть до полной отмены. Общая длительность курса составляет 1,5-2 мес.
НПВП назначают при слабо выраженном вальвулите, ревматическом артрите без вальвулита, минимальной активности процесса (СОЭ <30 мм/ч), после стихания высокой активности и отмены ГК, при повторной ОРЛ на фоне РПС. НПВП назначают взрослым и подросткам до 3-х раз в сутки до нормализации показателей воспалительной активности (в среднем в течение 1,5-2 мес). При необходимости курс лечения НПВП может быть удлинён до 3—5 мес.
Симптоматическая терапия заключается в коррекции ЗСНЗастройная сердечная недостаточность, которая может развиться вследствии активного вальвулита или у больных с ревматическими пороками сердца.
Перечень дополнительных лекарственных средств:
- ацетилсалициловая кислота;
- варфарин;
- эналаприл;
- фозиноприл;
- верапамил;
- метопролол;
- карведилол;
- бисопролол;
- дилтиазем;
- верапамил;
- амлодипин;
- валсартан;
- дигоксин;
- фуросемид;
- гидрохлортиазид;
- торасемид;
- спиринолактон.
Профилактика
Первичная профилактика
- Своевременная адекватная антимикробная терапия острой и хронической рецидивирующей БГСА — инфекции верхних дыхательных путей (тонзиллит и фарингит).
- Антимикробная терапия острого БГСА –тонзиллита.
Вторичная профилактика
Цель — предупреждение повторных атак и прогрессирования заболевания у лиц, перенесших ОРЛ. Вторичную профилактику начинают ещё в стационаре сразу после окончания этиотропной антистрептококковой терапии.
- Бензатина бензилпенициллин — основное лекарственное средство (ЛС), применяемое для вторичной профилактики ОРЛ - в/м 1 раз в 3 нед взрослым и подросткам 2,4 млн ЕД.
- Длительность вторичной профилактики для каждого пациента устанавливается индивидуально. Как правило, она должна составлять для больных, перенесших ОРЛ без кардита (артрит, хорея), — не менее 5 лет после атаки или до 18-летнего возраста (по принципу «что дольше»).
- для больных с излеченным кардитом без порока сердца - не менее 10 лет после атаки или до 25-летнего возраста (по принципу «что дольше»).
- для больных со сформированным пороком сердца (в т.ч. оперированным) — пожизненно.
- Наиболее эффективной лекарственной формой бензатина бензилпенициллина является экстенциллин. Из отечественных ЛС рекомендуется бициллин-1, который назначают в вышеуказанных дозах 1 раз в 7 дней.
Пациенты с ревматическими пороками сердца: В соответствии с данными экспертов Американской кардиологической ассоциации все больные с РПС входят в категорию умеренного риска развития инфекционного эндокардита. Этим пациентам при выполнении различных медицинских манипуляций, сопровождающихся бактериемией (экстракция зуба, тонзиллэктомия, аденотомия, операции на желчных путях или кишечнике, вмешательства на предстательной железе и т.д.), необходимо профилактическое назначение антибиотиков.
При манипуляциях на полости рта, пищеводе, дыхательных путях:
- Стандартная схема - взрослым внутрь за 1 ч до процедуры амоксициллин 2 г;
- При невозможности приёма внутрь - взрослым в/в или в/м за 30 мин до процедуры ампициллин 2 г;
- При аллергии к пенициллину - взрослым внутрь за 1 ч до процедуры клиндамицин 600 мг, или цефалексин 2 г, или цефадроксил 2 г, или азитромицин 500 мг, или кларитромицин 500 мг При аллергии к пенициллину и невозможности приёма внутрь взрослым за 30 мин до процедуры клиндамицин в/в 600 мг или цефазолин в/м или в/в 1 г.
При манипуляциях на желудочно-кишечном или урогенитальном трактах:
- Стандартная схема - взрослым амоксициллин 2 г внутрь за 1 ч до процедуры или ампициллин 2 г в/м или в/в за 30 мин до процедуры;
- При аллергии к пенициллину взрослым ванкомицин 1 г в/в в течение 1 — 2 ч, введение закончить за 30 мин до процедуры.
Осложнения
- Порок сердца